Медицински стручњак за чланак
Нове публикације
Остеобластокластом
Последње прегледано: 29.06.2025

Сви иЛиве садржаји су медицински прегледани или проверени како би се осигурала што већа тачност.
Имамо стриктне смјернице за набавку и само линкамо на угледне медијске странице, академске истраживачке институције и, кад год је то могуће, медицински прегледане студије. Имајте на уму да су бројеви у заградама ([1], [2], итд.) Везе које се могу кликнути на ове студије.
Ако сматрате да је било који од наших садржаја нетачан, застарио или на неки други начин упитан, одаберите га и притисните Цтрл + Ентер.
Остеобластокластом је туморски процес који може бити бенигни или малигни и оштећује различите скелетне кости. У почетку се патологија називала гигантоцелуларни тумор (од 1912. године), 10 година касније др Стјуарт је предложио назив остеокластом. А тек 1924. године, професор Русаков је увео рафинисани термин „остеобластокластом“, који је потпуније одговарао ћелијском саставу неоплазме.
Данас се остеобластокластом сматра правом неоплазмом, тумором меког ткива са развијеном васкуларном мрежом. Једина исправна опција лечења је уклањање тумора унутар здравих ткива, понекад истовремено са трансплантацијом костију. [ 1 ]
Епидемиологија
Учесталост тумора костију широм света креће се од 0,5 до 2%. Према статистици Сједињених Држава, остеосарком (око 34% случајева), хондросарком (27%) и Јуингов тумор (18-19%) су најчешћи. Хордоми, фибросаркоми, фибросаркоми, хистиоцитоми, гигантоцелуларни тумори и ангиосаркоми су ређи.
Стопа инциденције је у великој корелацији са годинама. Тако се први талас раста тумора детектује у адолесценцији (око 16 година), а други талас у средњим годинама.
Остеобластокластом је релативно чест тумор. Јавља се у око 2-30% свих коштаних неоплазми. Жене су чешће погођене, али могу бити погођени и мушкарци, углавном између 18 и 40 година. Деца млађа од 12 година ретко су погођена, али чак ни у овом узрасном периоду инциденца није искључена. Постоје описи породичних и наследних случајева остеобластокластома.
Најчешће (око 75%) тумор се налази у дугим цевастим костима, много ређе су погођене равне и мале кости.
Код дугих цевастих костију, углавном је захваћена епиметафиза, а у детињству је захваћена метафиза. Неоплазма не никне у подручје епифизне и зглобне хрскавице. Веома ретко се проблем налази у дијафизи (мање од 0,5% случајева).
Примећено је да је са развојем медицине инциденца остеобластокластома остала стабилна, али су стопе морталитета значајно смањене. Главни и највероватнији узрок патологије сматра се утицај јонизујућег зрачења. Стога су ризици повећани код људи који су примили високе дозе радиотерапије, као и код оних пацијената којима су убризгани радиоизотопи (у дијагностичке или терапијске сврхе). Други уобичајени етиолошки фактори укључују неповољну екологију и наслеђе. [ 2 ]
Узроци остеобластокластома
Остеобластокластом је жариште патолошки измењених ћелија које се може појавити у готово сваком делу скелета. Упркос абнормалностима структуре, патолошке ћелије настављају да се деле, као и у здравим ткивима. Њихова структура се у великој мери разликује од норме, што подразумева замену својстава директно погођене кости и њене типичне функције. Патолошки измењене малигне ћелије стичу склоност ка неконтролисаном, често брзом умножавању, услед чега се повећава запремина тумора. Раније нормално коштано ткиво може бити потиснуто структурама неоплазме, а појединачне патолошке ћелије могу бити одвојене и транспортоване крвљу или лимфом у друге, удаљене анатомске зоне. На тај начин се формирају метастазе.
Познато је да извор малигног остеобластокластома може бити било која малигна неоплазма која се налази у било ком делу тела (укључујући туморе унутрашњих органа). Начин ширења процеса је метастаза. Али већина остеобластокластома (и бенигних и малигних) су примарне неоплазме које се појављују и развијају прве и на истом месту.
Генерално, остеобластокластоми су мултифакторски тумори чији тачни узроци тренутно нису утврђени. Услови за појаву неоплазме укључују следеће:
- Стање имунодефицијенције;
- Конгениталне промене ткива;
- Мутагени утицаји околине;
- Хормонске промене;
- Истовремене патологије и повреде (траума је често присутна у анамнези).
Фактори ризика
Недостају прецизни подаци о узроцима формирања остеобластокластома. Међутим, стручњаци указују на учешће низа фактора повезаних са повећаним ризиком од онкопатологија костију:
- Наследност. У многим случајевима, склоност ка туморским процесима је генетски одређена. Конкретно, то може бити случај са Ли Фраумени синдромом, који предиспонира развој различитих неоплазми, укључујући канцерогене туморе и саркоме.
- Пеџетова болест. Болест може да захвати једну или више костију и спада у претуморске патологије. Код пацијената са овим поремећајем, кости се истовремено задебљају и постају крхке, што доводи до честих патолошких прелома. Остеосаркоми се јављају у око 8% случајева тешке Пеџетове болести.
- Вишеструки коштани израштаји, егзостозе.
- Вишеструки остеохондроми (укључујући и наследне).
- Вишеструки енхондроми (ризик је мали, али и даље присутан).
- Изложеност зрачењу (укључујући интензивно зрачење које се користи за лечење других туморских процеса и ефекте радиоактивног радијума и стронцијума).
Посебна категорија ризика укључује радиотерапију у детињству и младости, примање доза преко 60 Греја.
Стручњаци скрећу пажњу на чињеницу да нејонизујуће зраке - посебно микроталасно и електромагнетно зрачење, које се формира из далековода, мобилних телефона и кућних апарата - не носе ризик од остеобластокластома.
Патогенеза
Патогенетске карактеристике појаве и развоја остеобластокластома нису у потпуности схваћене, што је због сложености патологије. Основни узрок формирања тумора је неуспех у ћелијској диференцијацији услед неправилног функционисања имуног система. То доводи до раста тумора који се састоји од „погрешних“, недиференцираних ћелија, које одређују својства неоплазме и структурно подсећају на незреле ћелије. Ако је ћелијска структура близу нормалне, али није, каже се да је реч о бенигном остеобластокластому. Са израженим променама у структури ћелија, тумор се приписује малигним процесима. За такву неоплазму типична је промена антигеног ћелијског набора, неконтролисан раст и деоба ћелија. Заједно са губитком специфичности ћелијске структуре, пати и функционалност. Између осталог, малигни остеобластокластом се разликује од бенигног остеобластокластома по процесу инвазије у оближња здрава ткива. Код бенигног коштаног неоплазма нема ницања у здраве структуре, нема тенденције ка брзом расту и ширењу по целом телу, нема тенденције ка произвољном самоуништењу и интоксикацији производима распадања тумора.
Коштана структура је уништена у свим случајевима, без обзира на бенигност патологије. Као резултат тога, погођени сегмент кости постаје крхак, крхак. Често је разлог за окретање лекарима патолошки прелом који се јавља чак и под минималним оптерећењем.
Важно је напоменути: бенигност процеса је увек условно стање, јер постоје ризици од малигнизације, а бенигни фокус се трансформише, јавља се малигни остеобластокластом.
Симптоми остеобластокластома
Клиничка слика остеобластокластома углавном зависи од локализације и стадијума патолошког процеса. По правилу, тумор карактеришу следеће карактеристике:
- Неоплазма је усамљена;
- Утиче углавном на цевасте кости доњих или горњих екстремитета;
- Ређе се налази у равним костима;
- Постоји јак бол у погођеном сегменту;
- Кожни и васкуларни узорак изнад патолошког фокуса се повећава;
- Оболели уд је деформисан (локално повећање запремине);
- Рад зглоба најближег остеобластокластому или удова у целини је поремећен;
- Палпаторно одређен збијени фокус са карактеристичним „хрскањем пергамента“.
Генерално, симптоми се могу поделити на локалне и опште симптоме. Локални симптоми се детектују визуелно - посебно се може видети присуство закривљености или испупчења коштаног фрагмента. Пажња се такође скреће на промену на кожи изнад патолошког фокуса: јасно се манифестује васкуларни образац, ткива су отечена или спљоштена. Тумор се може палпирати - често је безболан, али има карактеристичну структуру. Малигни тумори су типично грудвасти и неправилне конфигурације.
Суседни зглоб може бити ограничен у покрету, стално болан. Због компресије крвних судова и нервних стабала, осетљивост је често оштећена, а јавља се и стални оток. Лимфни систем такође реагује: оближњи лимфни чворови се увећавају.
Општа симптоматологија је типичнија за малигне остеобластокластоме и последица је процеса интоксикације организма. Пацијенти могу имати:
- Грозница, фебрилна стања;
- Мршавост;
- Константна слабост;
- Поспаност или несаница, поремећаји апетита;
- Прекомерно знојење ноћу;
- Колапс.
Такође постоји мали проценат остеобластокластома, који су обично мали и нису клинички очигледни. Они постају случајни налаз током радиолошких или снимајућих студија из других разлога.
Први знаци осификације остеобластокластома
- Убрзавање раста неоплазме.
- Појачан синдром бола.
- Проширење деструктивног фокуса у пречнику, или трансформација ћелијско-трабекуларног облика у литички облик.
- Распад кортикалног слоја на релативно дугом подручју.
- Губитак јасноће конфигурација деструктивног фокуса.
- Распад затварајуће плоче која је блокирала медуларни канал.
- Периостеална реакција.
Малигнитет остеобластокластома се заснива на клиничким и радиолошким индикаторима и нужно се потврђује морфолошком дијагнозом туморских ткива.
Поред ослопластификације иницијално бенигне неоплазме, постоји и примарни малигни остеобластокластом. У ствари, такав тумор је врста саркома остеогене етиологије.
Локација малигног остеобластокластома је иста као и код бенигног процеса. Радиографија открива деструктивни фокус у коштаном ткиву без јасних контура. Уништење кортикалног слоја је проширено, често се примећује ницање у структуре меких ткива.
Знаци за разликовање малигног остеобластокластома од остеогеног облика остеокластичног саркома:
- Претежно старија старост пацијената;
- Мање изражена симптоматологија;
- Повољнија дугорочна прогноза.
Остеобластокластом код деце
Остеобластокластом у детињству је редак: постоје само два или три случаја на милион деце. Треба напоменути да међу свим педијатријским пацијентима преовлађују они старији од 10-15 година.
Научници не могу назвати тачан узрок остеобластокластома код деце. Претпоставља се да је патологија повезана са интензивним растом дечјег тела, као и са генетским фактором.
Такође постоје индикације о могућим узроцима као што су радиоактивно излагање (посебно радиотерапија), хемотерапија (узимање цитостатика). Многи хемотерапијски лекови могу уништити генетски материјал коштаних ћелија, што доводи до развоја туморогенезе.
Поред тога, ризик од остеобластокластома је већи код деце са одређеним конгениталним стањима, као што су билатерални ретинобластом или Ли-Фраумени синдром. Узрочна веза постоји и са Пеџетовом болешћу.
Такође је познато да код велике већине деце (око 90%) лекари нису у стању да открију ниједан од горе поменутих фактора ризика.
Тешко је предвидети ток остеобластокластома у детињству, јер зависи од карактеристика одређеног тумора, његове локализације, степена ширења у време дијагнозе, благовремености лечења и потпуности уклањања неоплазме.
Квалитет лечења остеобластокластома је значајно напредовао у последње 2-3 деценије. Терапеутски протокол је постао комбинован, а стопа излечења је порасла на више од 70-80%. Повољан исход се може рећи ако се туморски процес радикално хируршки уклони и ефекат се консолидује довољним курсом хемотерапије. Деца са бенигним остеобластокластомом имају најбоље шансе за опоравак.
Када се објаве конкретне бројке излечених пацијената, видимо само опште бројке: ниједна статистика не може прецизно предвидети и одредити шансе за одређено дете. Термин „опоравак“ се првенствено схвата као „одсуство туморског процеса у телу“, јер су савремени терапијски приступи у стању да обезбеде дугорочно одсуство рецидива. Међутим, не треба заборавити на могућност нежељених нуспојава и касних компликација. Стога, сваки третман, без обзира на његову сложеност, треба да се прелива у квалитетне рехабилитационе мере. Поред тога, деци је и даље потребна ортопедска нега дуго времена.
Обрасци
Класификација неоплазми коштаног ткива је прилично широка. Пажња се углавном посвећује варијацијама у ћелијској структури, морфолошким карактеристикама туморског процеса. Стога се тумори деле у две категорије:
- Остеогени (формиран на бази коштаних ћелија);
- Неостеогени (формирани у костима под утицајем других типова ћелија - на пример, васкуларних или везивноткивних структура).
Остеобластокластом костију је претежно бенигна неоплазма. Међутим, упркос томе, често има агресиван раст, доприноси уништавању и проређивању коштаног ткива, што чини хируршку интервенцију обавезном. Истовремено, гигантоцелуларни остеобластокластом може бити и малигни.
У зависности од клиничких и радиолошких параметара и морфолошке слике, разликују се три основна облика остеобластокластома:
- Ћелијски облик се налази углавном код старијих особа, карактерише га спори развој. Дијагноза открива задебљали, грудвасти оток, без могућности клиничког разграничења туморског фокуса од здравих коштаних зона.
- Цистични облик, пре свега, манифестује се болом. Палпаторно се одређује симптом "хрупкања пергамента". Визуелно се примећује коштани тумор глатко конвексне, куполасте конфигурације.
- Литички облик се сматра ретком варијантом патологије, открива се углавном у адолесценцији. Туморски процес се развија довољно брзо, пацијент почиње да буде узнемирен болом, укључујући и палпацију.
Гигантски ћелијски тумор може се формирати на скоро свакој кости скелета, иако су тубуларне кости удова, ребара и кичме нешто чешће погођене. Остеобластокластом доње вилице јавља се двоструко чешће него на горњој вилици. Палпаторно се примећује густа неоплазма са омекшаним зонама. Најчешће жалбе пацијената: присуство избочине која крвари и ствара нелагодност приликом жвакања хране. Како проблем напредује, допуњује га оштећена функција темпоромандибуларног зглоба. Међу тубуларним костима, тумор чешће погађа фемур и тибију. Остеобластокластом фемура се налази претежно код људи средњих година. Болест је праћена оштећеном функцијом одговарајућег зглоба, јавља се хромост, а кожа изнад неоплазме је прекривена израженим васкуларним узорком.
Поред горе наведене класификације, постоје централни и периферни облици патологије, иако између њих нема морфолошких разлика. Периферни остеобластокластом има гингивалну локализацију, а централни облик се развија у кости и одликује се присуством вишеструких хеморагија у њој (стога је други назив централног остеобластокластома смеђи тумор). Појава смеђе боје је последица таложења еритроцита, који се распадају уз формирање хемосидерина.
Малигне неоплазме костију пролазе кроз следеће фазе у свом развоју:
- Т1 жариште величине 3-5 цм налази се унутар кости и једног мишићно-фасцијалног сегмента.
- Т2 жаришта се протежу не више од 10 цм дуж тока кости, али се не протежу даље од једне фасцијалне кутије.
- Т3 жаришта напуштају границе једног мишићно-фасцијалног случаја и шире се у оближњи.
- Т4 жаришта извиру из коже или неуроваскуларних стабала.
На сличан начин се категоризују степен захваћености лимфних чворова и ширење метастаза.
Компликације и посљедице
Међу компликацијама остеобластокластома је свако повећање активности неоплазме, што се посебно често јавља на позадини дугог периода мировања. У неким таквим случајевима говоримо о малигној дегенерацији туморског процеса или његовом клијању у осетљиве оближње анатомске структуре:
- Ширење на нервни труп изазива појаву синдрома неуропатског бола због дејства на нерв великог калибра. Такав бол се практично не елиминише након узимања конвенционалних аналгетика, па буквално исцрпљује пацијента.
- Ширење на крвне судове може бити компликовано изненадним масивним крварењем и стварањем хематома.
Нису искључене компликације, које су праћене кршењем функције оближњих артикулација: раст остеобластокластома у таквој ситуацији блокира адекватно функционисање мишићно-скелетног механизма, што доводи до ограниченог опсега покрета и појаве синдрома бола.
Најчешће компликације остеобластокластома сматрају се патолошким преломима у погођеном подручју. Проблем се јавља чак и код мањег трауматског утицаја, јер коштано ткиво постаје изузетно крхко и нестабилно.
Поред тога, стручњаци такође говоре о специфичним општим и локалним нежељеним ефектима карактеристичним за малигни остеобластокластом:
- Формирање удаљених и блиских метастаза;
- Интоксикација тела производима распадања.
Ако се метастазе открију неко време након почетних дијагностичких мера, то указује на неефикасност текућег лечења и прогресију неоплазме.
Посебна линија компликација је појава новог тумора или опште патологије услед хемотерапије или зрачења костног жаришта остеобластокластома.
Дијагностика остеобластокластома
Дијагностичке методе које се користе за откривање остеобластокластома укључују:
- Клинички, који обухвата спољашњи преглед и палпацију патолошки измењеног подручја;
- Рентген (антеропостериорна и латерална радиографија, ако је индиковано - циљана и коса радиографија);
- Томографски (употребом компјутеризоване или магнетне резонанце);
- Радиоизотоп;
- Морфолошка, која обухвата хистолошку, хистохемијску, цитолошку анализу биоматеријала добијеног током пункције или трепанобиопсије;
- Лабораторија.
Лекар пажљиво проучава историју болести, одређује прве знаке, прецизира локацију и врсту синдрома бола, његове карактеристике, узима у обзир резултате претходних прегледа и поступака лечења, процењује динамику општег стања пацијента. Уколико се сумња на патологију дугих цевастих костију, специјалиста обраћа пажњу на присуство отока, ограничење моторике у ближем зглобу, као и на присуство неуролошких симптома, мишићне слабости и хипотрофије. Важно је пажљиво испитати унутрашње органе због могућег ширења метастаза на њих.
Сви пацијенти подвргавају се општим анализама крви и урина са одређивањем протеина и протеинских фракција, фосфора и калцијума, сијалних киселина. Такође је потребно одредити ензимску активност фосфатаза, спровести дефинил тест, проучити индекс Ц-реактивног протеина. Ако је потребно разликовати остеобластокластом од милома, пацијент подвргава анализи урина на присуство патолошког Бенс-Џонсовог протеина.
Радиолошка дијагноза је фундаментална за дијагнозу остеобластокластома. Обавезно се прописује преглед и циљани рендгенски снимак, висококвалитетна томографија, што омогућава разјашњење локације, врсте патолошког фокуса, његовог ширења на друга ткива и органе. Захваљујући ЦТ-у, могуће је разјаснити стање меких ткива и најтањих коштаних структура у потребној равни, идентификовати дубоке жаришта патолошког разарања, описати њихове параметре у границама костију, утврдити степен оштећења околних ткива.
Истовремено, МРИ се сматра најинформативнијом дијагностичком процедуром, која има низ предности у односу на радиографију и ЦТ. Метода вам омогућава да испитате чак и најтање слојеве ткива, формирате слику патолошког хага помоћу просторне тродимензионалне слике.
Обавезна инструментална дијагностика представљена је морфолошким студијама. Процењује се биоматеријал, који се добија током аспирације и трепанобиопсије, или током ресекције коштаних сегмената заједно са неоплазмом. Пункцијска биопсија се врши помоћу посебних игала и радиолошке контроле.
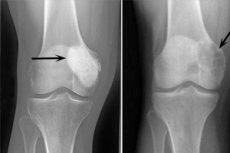
Следећи рендгенски знаци се сматрају типичним за остеобластокластом:
- Ограничење порозности;
- Хомогеност лизе костију по типу танке трабекулизације;
- Присуство псеудоцистичних луценција које имају структуру необичних „мехурића од сапунице“.
Ову радиолошку слику прати одсуство примарне или секундарне реактивне остеоформативне периостозе. Откривено је истањивање и атрофија кортикалног слоја.
Малигни тип остеобластокластома као резултат интензивног васкуларног клијања подразумева повећање венске стазе. Васкуларне промене имају изглед неоплазме са обилном васкуларизацијом.
Диференцијална дијагноза
Понекад је веома тешко идентификовати остеобластокластом. Проблеми настају током диференцијалне дијагнозе болести са остеогеним саркомом и коштаним цистама код пацијената различитог узраста. Према статистици, у више од 3% случајева остеобластокластом је погрешно замењен остеогеним саркомом, а у скоро 14% случајева - коштаном цистом.
Табела сумира главне знаке ових патологија:
Индикатори |
Остеобластокластом |
Остеогени остеопластични сарком |
Коштана циста |
Најчешћа старост појаве |
Од 20 до 30 година |
Од 20 до 26 година |
Деца млађа од 14 година |
Локација |
Епиметафизни регион |
Епиметафизни регион |
Метадијафизно подручје |
Реконфигурација костију |
Тешка асиметрична избочина. |
Мало попречно ширење |
Вретенаста избочина. |
Конфигурација деструктивног фокуса |
Контуре су јасне |
Контуре су замагљене, нема јасноће |
Контуре су јасне |
Стање кичменог канала |
Покривено затварајућом плочом |
Отворено на граници са неоплазмом |
Без промене. |
Стање кортикалног слоја |
Танка, влакнаста, дисконтинуирана. |
Проређено, уништено |
Танко, равно |
Феномени склерозе |
Атипично |
Присутан |
Атипично |
Периостална реакција |
Одсутан |
Присутан на начин типа „периостеалног визира“ |
Одсутан |
Стање епифизе |
Ламина је танка, валовита. |
У почетној фази, део епифизе остаје нетакнут |
Без промене. |
Оближњи део костију |
Без промене. |
Знаци остеопорозе |
Без промене. |
Обавезна пажња захтева такве индикаторе као што су старост пацијента, трајање патологије, локација погођеног фокуса, друге анамнестичке информације назначене у табели.
Следеће дијагностичке грешке су најчешће када се остеобластокластом помеша са таквим патолошким процесима:
- Анеуризмална циста (локализована у дијафизи или метафизи дугих цевастих костију);
- Моноаксијални тип фиброзне остеодисплазије (манифестује се углавном у детињству, праћен закривљеношћу костију без балонирања костију);
- Хиперпаратироидна остеодистрофија (нема јасног разграничења фокуса од здравог коштаног подручја, нема јасног коштаног испупчења);
- Солитарна канцерогена метастаза костију (карактерише се деструктивним жариштима са закривљеним „поједеним“ контурама).
Важно је имати на уму да се бенигни остеобластокластом увек може трансформисати и постати малигни. Узроци малигнитета још увек нису прецизно утврђени, али научници верују да траума и хормонске промене (нпр. током трудноће) доприносе томе. Према неким запажањима, малигнизација се јављала и код поновљених серија даљинских зрачних третмана.
Симптоми осификације:
- Неоплазма почиње брзо да расте;
- Бол се појачава;
- Величина деструктивног фокуса се повећава, а ћелијско-трабекуларна фаза прелази у литичку фазу;
- Кортикални слој се распада;
- Контуре деструктивног жаришта постају нејасне;
- Плоча за закључавање се урушава;
- Постоји периостална реакција.
У процесу диференцијације примарне малигне неоплазме (остеогени остеокластични сарком) и малигног остеобластокластома, посебна пажња се посвећује трајању патологије, процени радиолошке слике у динамици. На рендгенском снимку примарне малигне неоплазме нема коштане протрузије типичне за остеобластокластом, нема коштаних мостова, може се детектовати склерозирано подручје са нејасним контурама. Код малигнизације, међутим, често постоји мала површина затварајуће плоче, која је раније служила као баријера здравом сегменту кости.
Кога треба контактирати?
Третман остеобластокластома
Једини исправан третман за пацијенте са остеобластокластомом је хируршка интервенција. Најнежнија интервенција се одвија у почетним фазама развоја туморског процеса и представља ексцизију захваћених ткива са даљим попуњавањем шупљине калемом. Калем се узима са друге здраве кости пацијента. Таква интервенција је најповољнија и мање трауматична, међутим, у неким случајевима је и мање радикална. Ексцизија захваћеног коштаног фрагмента заједно са неоплазмом сматра се поузданијом методом, која смањује вероватноћу поновног раста тумора на минимум.
Ако се ради о занемареном остеобластокластому великих димензија, посебно склоном малигнизацији или већ малигном, често се разматра делимична или потпуна ампутација удова.
Генерално, тактика хируршког лечења остеобластокластома се бира у зависности од локације, ширења и агресивности патолошког фокуса.
Ако тумор утиче на дуге цевасте кости, онда се препоручује да се обрати пажња на ове врсте хируршких интервенција:
- Ресекција ивице са алопластиком или аутопластиком код бенигних, одложених процеса, жаришта са ћелијском структуром и на периферији епиметафизе. Фиксација металним шрафовима.
- Када се ћелијски остеобластокластом прошири до средине пречника кости, ресекују се две трећине кондила, делимично дијафиза и зглобна површина. Дефект се попуњава алографтом зглобне хрскавице. Чврсто се фиксира везним вијацима и завртњима.
- У случају пропадања епиметафизе дуж целе дужине или патолошког прелома, користе се тактике као што је сегментна ресекција са артикуларном ексцизијом и попуњавањем дефекта алографтом. Фиксира се цементираном шипком.
- У случају патолошке фрактуре и малигнизације остеобластокластома у проксималном фемурном региону, изводи се тотална артропластика кука.
- У случају ресекције крајева у зглобној зони колена, користи се техника трансплантације алополисупстанце са фиксацијом. Тотална ендопротеза са продуженим титанијумским стаблом се често преферира ради обезбеђивања накнадног зрачења.
- Ако се патолошки фокус налази на дисталном крају тибије, врши се ресекција са костно-пластичном артродезом скочног зглоба. Ако је захваћена талус кост, она се екстирпира екстензионом артродезом.
- Код лезија вратне кичме, врши се предњи приступ пршљеновима C1 и C2. Пожељан је антеролатерални приступ. На нивоу Th1-Th2, користи се предњи приступ са косом стернотомијом до трећег међуребарног простора (крвни судови се пажљиво померају надоле). Ако тумор захвата тела 3-5 торакалних пршљенова, врши се антеролатерални приступ са ресекцијом трећег ребра. Лопатица се помера уназад без пресецања мускулатуре. Ако се остеобластокластом налази у тораколумбалном региону између Th11 и L2, операција избора је деснострана торакофренолумботомија. Приступ предњем делу горња 3 пршљена сакрума је тежи. Препоручује се антеролатерални ретроперитонеални приступ са десне стране са пажљивом дренажом васкуларних стабала и уретера.
- Ако су пршљенови озбиљно уништени или се патологија проширила на лучни регион у торакалној и лумбосакралној кичми, онда се у овом случају врши транспедикуларна-трансламинарна фиксација кичме, након чега се уништени пршљенови уклањају даљом аутопластиком.
- Уколико се открије бенигни облик остеобластокластома у обрној и ишијадичној кости, патолошки измењени сегмент се уклања унутар здравих ткива, без коштаног калемљења. Уколико су захваћени под и кров ацетабулума, врши се ресекција са даљим коштаним калемљењем ради замене дефекта, уз фиксацију спонгиозним спонгиозним причвршћивачима.
- Ако је захваћена илијачна, грудна или ишијадна кост, изводи се алопластика структурним алографтом, остеосинтеза трансплантата, уметање пластике на бази цемента и репозиционирање главе протезе у вештачку шупљину.
- Ако су захваћени сакрум и Л2, изводи се двостепена интервенција, која укључује ресекцију патолошки измењеног доњег сакралног фрагмента (до С2 ) из задњег приступа, транспедикуларну фиксацију и уклањање неоплазме са предње стране ретроперитонеалном методом са коштаним калемљењем.
У свакој конкретној ситуацији, лекар одређује најприкладнији метод хируршке интервенције, укључујући разматрање могућности примене најновије технологије за побољшање резултата лечења и обезбеђивање нормалног квалитета живота пацијента.
Превенција
Не постоји специфична превенција остеобластокластома. Пре свега, то је због недовољног проучавања узрока развоја таквих тумора. Многи стручњаци међу главним превентивним тачкама истичу превенцију трауме коштаног система. Међутим, нема доказа о директном утицају трауме на формирање коштаних неоплазми, а траума у многим случајевима само скреће пажњу на постојећи туморски процес и нема очигледан значај у настанку патолошког жаришта, али истовремено може допринети његовом расту.
Не треба заборавити да се остеобластокластом често формира у костима које су претходно биле изложене јонизујућем зрачењу - на пример, у сврху терапије других туморских процеса. Радиоиндуковане неоплазме се обично јављају најраније 3 године након излагања зрачењу.
Неспецифичне превентивне мере укључују:
- Елиминација лоших навика;
- Вођење здравог начина живота;
- Квалитетна и одржива исхрана;
- Умерена редовна физичка активност;
- Спречавање повреда, благовремено лечење било каквих патолошких процеса у телу, стабилизација имунитета.
Прогноза
Патолошки преломи се често јављају у погођеном подручју коштаног ткива. У овом случају, бенигне неоплазме, под условом да се користи радикална метода лечења, имају повољну прогнозу, иако се не искључује могућност рецидива и малигнитета патолошког жаришта. Неповољан исход бенигног остеобластокластома није искључен ако жариште карактерише активан раст и изражено разарање костију. Такав тумор може брзо уништити цео сегмент костију, што повлачи за собом развој патолошког прелома и значајно оштећење функције костију. Такви пацијенти често имају проблема са хируршком заменом дефекта коштаног ткива, а развијају се и компликације повезане са не-зарастањем прелома.
Просечна петогодишња стопа преживљавања за све варијанте малигних остеобластокластома и код деце и код одраслих је 70%, што се може сматрати прилично добрим. Стога можемо закључити да се у многим случајевима такве неоплазме прилично успешно лече. Наравно, од великог значаја су и такве тачке као што су врста туморског процеса, његов стадијум, степен лезије и малигнитет.
Очигледно је да је малигни остеобластокластом највећа претња. У овој ситуацији, о повољној прогнози можемо говорити само у случајевима раног откривања, приступачне хируршке локализације, осетљивости жаришта на хемопревентивне агенсе и радиотерапију.

